Раздел 1
БИОЛОГИЧЕСКИЕ ОСНОВЫ ЖИЗНЕДЕЯТЕЛЬНОСТИ ЧЕЛОВЕКА
1.3. Онтогенетический уровень
организации жизни
1.3.2. Основы генетики человека
1.3.2.41. Пренатальная диагностика
наследственной патологии
Пренатальная диагностика врожденных
и наследственных болезней - это комплексная отрасль медицины, которая быстро развивается, она
использует и ультразвуковую диагностику (УЗИ), и оперативную технику
(хоріонбіопсію, амнио и кордоцентез, биопсию мышц и кожи плода), и
лабораторные методы (цитогенетические, биохимические, молекулярно-генетические).
Пренатальная диагностика имеет
исключительно важное значение при медико-генетическом консультировании, поскольку она
позволяет перейти от вероятного к однозначному
прогнозирования здоровья ребенка в семьях с генетическим отягощением. В настоящее
время пренатальная диагностика осуществляется в i И II триместрах беременности, т.е.
в периоды, когда в случае выявления патологии еще можно прервать беременность. На
сегодня возможна диагностика практически всех хромосомных синдромов и около 100
наследственных болезней, биохимический дефект при которых установлен достоверно.
Вопрос о проведении пренатального
прерывание беременности должно относиться только после оценки следующих критериев:
1. Болезнь должна быть достаточно
тяжелой, чтобы было оправдано прерывание беременности.
2. Лечение болезни плода невозможно
и неудовлетворительное.
3. Семья, консультируется,
должна быть согласна на прерывание беременности.
4. Существует точный тест для постановки пренатального диагноза.
5. Достаточно высокий генетический риск
неблагоприятного исхода беременности.
При организации и развития системы
пренатальной диагностики должны выполняться следующие условия (Н. П. Бочков,
1997):
1. Диагностические процедуры должны
быть безопасны для здоровья матери и плода.
2. Частота осложнений беременности
после пренатальной диагностики не должна заметно повышаться со спонтанным
уровнем, то есть процедура не должна повышать вероятность потери
плода сразу или после ее проведения в отдаленный период.
3. Врачи, владеющие техникой
пренатальной диагностики, должны знать вероятность постановки псевдо-
положительных и ложноотрицательных диагнозов, другими словами,
должны хорошо знать ограничения метода.
4. Пренатальная диагностика должна
включать два этапа:
первый этап - выявление женщин
(точнее, семей) с повышенным риском неблагоприятного
в генетическом плане исхода беременности при медико-генетическом консультировании
или первичном обследовании всех беременных, в том числе с использованием методов
просіваючої диагностики;
второй этап - собственно пренатальная
диагностика. Анализы проводятся только женщинам, имеющим факторы риска.
5. Группа специалистов по пренатальной
диагностики (акушер-гинеколог, врач-генетик, врач-лаборант-генетик) должны
знать диагностические ограничения метода не вообще, а в их собственной лаборатории.
6. Группа специалистов должна строго
придерживаться стандартов для процедур и лабораторных анализов, осуществлять
текущий контроль качества работы, а также иметь статистику завершения беременностей
и расхождений диагнозов (контроль после абортов или после рождения).
Показания для пренатальной
диагностики:
1. Возраст матери определен в 35 лет.
2. Наличие в семье предварительной
ребенка с хромосомной патологией, в том числе с
синдромом Дауна (предыдущий анеусомік).
3. Перестройки родительских хромосом.
4. Наличие в семье заболеваний,
наследуемых сцеплено со статью.
5. Синдром фрагильной Х-хромосомы.
6. Гемоглобинопатии.
7. Врожденные ошибки метаболизма.
8. Различные наследственные заболевания,
диагностируются методом сцепления с ДНК-маркерами.
9. Дефекты нервной трубки.
10. Другие показания для
цитогенетичної пренатальной диагностики.
Инвазивные методы исследования в пренатальной
диагностике.
Амниоцентез - прокол плодного
пузыря с целью получения околоплодной жидкости и
злущених клеток амниону плода. Диагностическое значение метода не вызывает
сомнений. Эта процедура осуществляется на 15-18 неделях беременности. Риск осложнений
беременности при амніоцентезі составляет 0,2 %.
Амниоцентез
делают через брюшину (рис. 1.151) под контролем УЗИ, чтобы не повредить
плаценту. Также возможен влагалищный амниоцентез, но такой подход применяется
редко. Из амниотической полости забирают 8-10 мл жидкости. Из биохимических
показателей жидкости только концентрация альфа-фетопро - теина (АФП) является диагностически
значимой. Уровень АФП существенно повышается при аномалиях нервной трубки и дефектах передней брюшной стенки. Основным источником
диагностического материала при амніоцен - тезисе есть клітини. их обязательно
культивируют (это длится 2-4 недели) и для цитогенетических и биохимических
исследований. Только молекулярно-генетические варианты диагностики с помощью
полимеразной цепной реакции не требуют культивирования клеток.
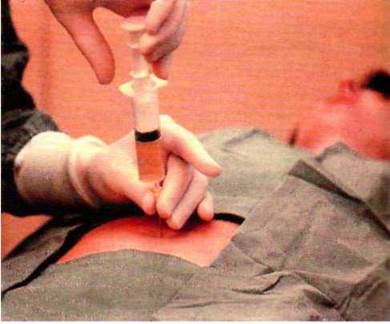
Рис. 1.151. Амниоцентез.
Кордоцентез, т.е. взятие крови из
пуповины, стали использовать шире после того, как эту процедуру стали
осуществлять под контролем УЗД. то есть без фетоскопии. Процедуру проводят в
с 18 по 22 недели беременности. Образцы крови является объектом для цитогенетических
(культивируемые лимфоциты), молекулярно-генетических и биохимических методов
диагностики наследственных болезней.
Кордоцентез используют для
диагностики хромосомных болезней, гематологических наследственных болезней
(гемоглобинопатии, коагулопатии, тромбоцитопении), иммунодефицитов,
гематологического статуса при резус-сенсибилизации, внутриутробных инфекций.
Процедура с первой попытки успешная в 80-97 % случаев. Преимущество кордоцентез в
сравнению с амніоцентезом заключается в том, что кровь является удобным объектом для
исследование, чем клетки амниотической жидкости. Лимфоциты культивируются быстрее
(2-3 дня) и надежнее, чем амніоцити.
Биопсия тканей плода как диагностическая
процедура осуществляется в 2-м триместре
беременности под контролем УЗИ.
Для диагностики тяжелых наследственных
болезней кожи (ихтиоз, эпидермолиз) делают биопсию кожи плода. Далее проводится
патоморфологічне исследования (иногда электронно-микроскопическое). Морфологические
критерии наличия наследственных болезней кожи позволяют поставить точный диагноз
уверенно отвергнуть его.
Фетоскопия (введение зонда и обзор
плода) при современной гибко-оптической технике не составляет больших трудностей. Однако
метод визуального обследования плода для выявления врожденных пороков развития
используется редко - только при особых показаниях. Он используется
на 18-23-й неделях беременности. Дело в том, что почти все врожденные пороки
развития, которые можно увидеть с помощью оптического зонда, диагностируются по
помощью УЗИ. Понятно, что процедура УЗИ проще и безопаснее. Для
фетоскопии требуется введение зонда в амниотическую полость, что может вызвать
осложнения беременности. Выкидыши отмечаются в 7-8 % случаев фетоскопии.
Неинвазивные методы исследования в
пренатальной диагностике.
Основным неинвазивным методом пренатальной
диагностики является ультразвуковое исследование (УЗИ), которое необходимо проводить всем
беременным. Ультразвуковое сканирование плода проводят не менее двух раз во время
беременности каждой женщине. Первый осмотр не позже 15-16 недели, второй - в 25-26
недель.
Если есть более определенные показания для
УЗИ (например, предполагаемая редукция конечностей плода), то его проведение
можно начинать с 13-14 недели. УЗИ используется для выявления задержки роста
эмбриона или плода, начиная с 6-8-й недель беременности. Метод можно
применять и как просіюючий, и как уточняющий. Это позволяет предупредить
рождение 1-3 детей (из 1000 новорожденных) с серьезными врожденными пороками
развития, что составляет примерно 30 % всех детей с такой патологией.